Il dolore addominale cronico
 CAPIRE E CURARE IL DOLORE NELL’INTESTINO IRRITABILE (IBS)
CAPIRE E CURARE IL DOLORE NELL’INTESTINO IRRITABILE (IBS)
Libera traduzione ed adattamento di G. Caletti da Drossman DA, Understanding and managing Pain in Irritable Bowel Syndrome (IBS). International Foundation for Functional Gastrointestinal Disorders: 2017-274
Il dolore è il sintomo principale lamentato dai soggetti affetti da “sindrome dell’intestino irritabile” (IBS); esso si associa quasi sempre ad alterazioni dello svuotamento intestinale che si manifestano con diarrea, stitichezza od entrambe alternativamente.
Il dolore è definito acuto se è di breve durata, mentre se persiste per 6 mesi o più è definito cronico. Quest’ultimo può essere costante, cioè non cedere mai, oppure ricomparire con frequenza variabile, per periodi sempre più lunghi.
Il dolore cronico nell’IBS normalmente viene percepito nel basso addome a sinistra, anche se può essere percepito in qualunque altra parte dell’addome. Esso può esacerbarsi dopo i pasti o invece affievolirsi o cessare dopo una defecazione. Il tipo di dolore provato è definito come crampiforme, a pugnalata, insopportabile, a lama o pulsante.
Nell’IBS i sintomi non originano da lesioni o malattie dell’intestino, ma sono dipendenti da alterazioni delle normali funzioni gastro-intestinali, cioè ad una cattiva regolazione delle relazioni fra cervello ed intestino, organi ambedue responsabili della trasmissione e percezione del dolore nonché della motilità intestinale.
Il dolore nell’IBS è riferito come dolore viscerale cronico.
Esso coinvolge gli organi interni di tutto l’addome, cioè dell’apparato digerente.
La sensazione dolorosa insorge a livello del corpo, cioè in periferia, e quando essa arriva al cervello, dove il dolore viene elaborato, spesso determina un effetto emozionale angosciante.
Si è ormai assodato che nell’IBS non vi siano danni o lesioni del corpo, riscontrabili dai normali tests di laboratorio, radiologici od endoscopici. Al suo interno avvengono invece delle modifiche di alcune funzioni biologiche (non dimostrabili con le indagini oggi a disposizione) che determinano il dolore e gli altri sintomi dell’IBS.
Il più importante è un’alterazione delle connessioni fra cervello ed intestino, noto agli americani come “brain-gut axis” (asse cervello-intestino), responsabile della sensibilità dolorosa e della motilità (movimenti) dell’intestino.
Ricerche recenti, che hanno utilizzato la Risonanza Magnetica (RNM) cerebrale, hanno evidenziato che i soggetti affetti da IBS percepiscono più dolore dei soggetti sani a pari entità di stimolo. Quindi le persone con IBS sono “ipersensibili”. Esse addirittura possono sentire dolore da sensazioni che altre persone nemmeno percepiscono. Ad esempio le normali contrazioni intestinali (peristalsi), che servono alla normale digestione e che non sono percepite dai soggetti sani, possono essere percepite come molto dolorose da coloro che soffrono di IBS (situazione chiamata allodinia).
Infine, percezioni considerate moderatamente dolorose dalla generalità della gente, vengono percepite dai soggetti con IBS come estremamente dolorose (situazione chiamata iperalgesia).
In che modo viene percepito il dolore?
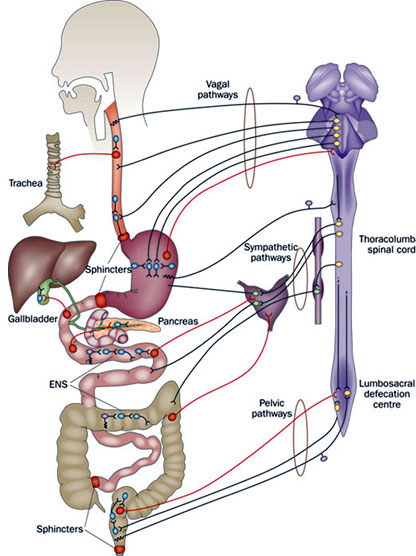 • Le vie afferenti viscerali, neuroni intestino fughi, trasmettono sensazioni coscienti, decorrono prevalentemente assieme ai neuroni del simpatico e vanno ai neuroni del CNS.
• Le vie afferenti viscerali, neuroni intestino fughi, trasmettono sensazioni coscienti, decorrono prevalentemente assieme ai neuroni del simpatico e vanno ai neuroni del CNS.
• Questi nervi regolano prevalentemente funzioni locali e riflessi come secrezione, motilità, assorbimento e flusso sanguigno.
• I Neuroni motori coordinano queste funzioni da una regolazione proveniente da neuroni sensitivi locali e dal CNS, tramite vie simpatiche e parasimpatiche.
• Stimoli del parasimpatico provengono dal Vago e dai nervi pelvici. Stimoli del simpatico provengono dal midollo toraco-spinale.
E’ importante sapere che il dolore è elaborato nel cervello.
In gastroenterologia, i segnali che nascono nell’intestino sono trasmessi a determinate aree del cervello attraverso particolari vie nervose che interessano le corna posteriori del midollo spinale. In queste aree i segnali sono elaborati come sensazioni dolorose a loro volta potenziate dai centri dell’emotività o dello stress.
Da pochi anni la ricerca ci ha insegnato che il cervello non solo riceve ed elabora informazioni sul dolore, ma può anche influenzare o modificare le informazioni che arrivano dall’intestino, amplificando o riducendo, i segnali che provengono da lì.
Questa teoria si chiama del “controllo del cancello” (gate control theory).
In parole semplici, i segnali che partono dall’intestino, percorrono le vie nervose periferiche fino a raggiungere il midollo spinale che si comporta come un “cancello”.
Il cervello può aprire o chiudere questo cancello, esattamente come una manopola del volume acustico di un apparecchio stereo.
La chiusura del cancello diminuisce il segnale in arrivo e quindi blocca il dolore, mentre l’apertura del cancello aumenta il segnale in arrivo al cervello, che così percepisce un dolore amplificato.
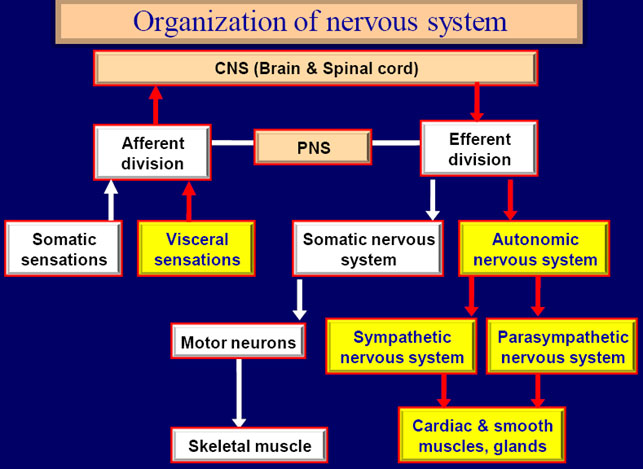
Attività quali il focalizzare l’attenzione su qualche azione, sottoporsi a ipnosi o eseguire la meditazione, chiudono il cancello (il dolore diminuisce); all’opposto l’ansia e lo stress aprono il cancello (il dolore aumenta). Per esempio se ci si ferisce durante una attività molto interessante, importante e che necessità concentrazione, non si percepisce dolore fino al termine di questa.
All’opposto, se si è avuta una pessima giornata al lavoro, anche un piccolo disturbo può diventare molto doloroso.
Tutto ciò è dovuto all’asse cervello-intestino (“brain-gut axis”).
In conclusione il dolore non è una sensazione assoluta, ma è percepito in modo variabile a seconda di differenti fattori.
Va comunque sottolineato che tutte queste interazioni variano enormemente da persona a persona, determinando così una diversa intensità della sensazione dolorosa pur nella stessa condizione di disturbo.
Quali sono le cause di un dolore così forte?
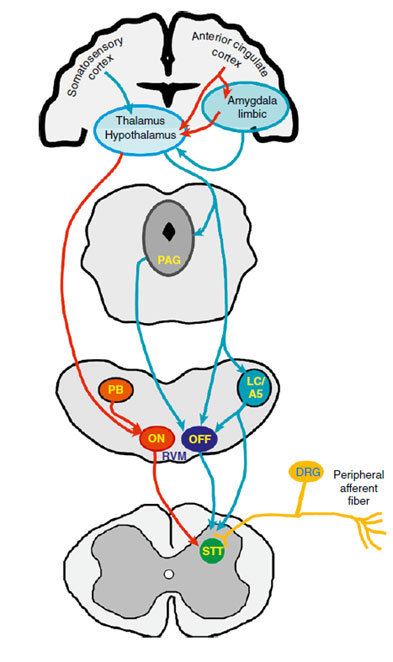 Stimoli sensoriali periferici ascendenti attivano nel cervello sistemi discendenti modulatori del dolore
Stimoli sensoriali periferici ascendenti attivano nel cervello sistemi discendenti modulatori del dolore
La relativa attivazione di controlli inibitori e facilitatori determina un effetto antinocicettivo o pronocicettivo
PAG è il più importante luogo inibitore del dolore in comunicazione con la medulla rostroventrale (RVM)
RVM riceve segnali inibitori e facilitatori dalle strutture del rostro ed è all’origine delle vie antinocicettive o pronocicettive per il corno dorsale del midollo spinale
RVM è il relay centrale del sistema modulatore del dolore
Cellule ON
Cellule OFF
«Gate control system»
Diversi fattori possono rendere una persona che soffre di IBS vulnerabile a percepire qualcosa come più dolorosa. Informazioni che arrivano dall’intestino che coinvolgono fattori quali alterazioni (qualitative e quantitative) dei batteri intestinali (microbiota), modificazioni della risposta intestinale a vari cibi o alterata attivazione del sistema immunitario intestinale, possono aumentare l’intensità dei segnali che arrivano al cervello e stimolare risposte che aumentano la percezione dolorosa.
Questo fenomeno è denominato “ipersensibilità viscerale”. Stress emozionali o psicologici possono anch’essi aumentare i segnali del dolore, distruggendo la funzione principe del cervello di regolare al ribasso o ridurre i segnali dolorosi che gli arrivano (chiudere il cancello).
Infine esperienze negative, archiviate nella memoria, quali il trauma, l’abbandono o privazione, possono predisporre il cervello e il midollo spinale (sistema nervoso centrale) ad essere meno efficace nell’influenzare i segnali in arrivo dai nervi periferici (tenere aperto il cancello).
Il dolore cronico o durevole nell’IBS è legato all’effetto di “sensibilizzazione centrale” che si manifesta quando il dolore è continuo o ricorrente. Tutto ciò modifica la modalità di lavoro del sistema nervoso centrale, causando una maggiore sensibilità in modo che la persona percepisce il dolore più facilmente.
In poche parole il dolore cronico nel tempo causa ancor più dolore.
Il dolore cronico inizia a svilupparsi in seguito ad episodi di dolore acuto che transita attraverso il midollo spinale. La ricerca ha dimostrato che quando le persone subiscono questi segnali o stimoli che transitano per il midollo spinale più e più volte, si verifica quello che viene denominato il “wind-up phenomenon ovvero il fenomeno di “carica”. Cioè il segnale doloroso che va al cervello acquista intensità durante il percorso: esso diventa molto più intenso di quello originale che è arrivato al midollo spinale. Si verifica così un effetto di amplificazione, come se si aumentasse il volume di un ricevitore stereo e di conseguenza il dolore peggiora.
Infine le conseguenze psicologiche di questo fenomeno amplificano ulteriormente il dolore.
Quando gli individui provano un dolore cronico, questo modifica la loro personalità; i loro pensieri e i loro sentimenti su questo dolore cambiano.
Si consideri la differenza su come una persona reagisce ad un episodio di influenza intestinale.
Poiché sa che questa esperienza è di breve durata, il soggetto l’affronta prontamente e la sua aspettativa è la completa guarigione.
Al contrario, con il dolore cronico che non passa, l’aspettativa si modifica e subentra uno stato di attesa nella convinzione che esso si ripresenterà ancor ed ancora.
Questo ha come conseguenza uno stato di “ipervigilanza” e di attenzione selettiva, che significa pensare tutto il giorno al momento in cui si manifesterà nuovamente il dolore ed addirittura anticiparne la percezione, nella certezza che esso sarebbe certamente ritornato.
Non essendoci più alcuna prevedibilità, l’individuo sente di non averne più il controllo ed il dolore non è più pensato come un’evenienza occasionale, ma come un fenomeno apparentemente senza una fine.
Nella mente dell’interessato cominciano a formarsi pensieri negativi e catastrofici del tipo “Riuscirò mai a stare meglio?”, “Perché nessuno riesce ad aiutarmi?”, “Dovrò vivere sempre così?”. Questi pensieri creano un senso di pessimismo e di disperazione che a loro volta generano più angoscia, la quale a sua volta fa diminuire ulteriormente la capacità del cervello di regolare al ribasso il controllo della sensazione dolorosa, innescando un circolo vizioso perverso.
Il dolore diventa cronico non solo perché dura più a lungo, ma anche perché è un mutamento funzionale e strutturale nel corpo che porta la persona a vivere in uno stato in cui il dolore è sempre presente.
Gli effetti strutturali nel dolore si ricollegano al concetto di “neuroplasticità”; che significa la capacità delle cellule nervose del cervello di crescere e morire a ritmi diversi.
Si riferisce anche alla capacità del cervello di formare nuovi nervi e nuove connessioni fra nervi, chiamata “neurogenesi”. Le persone con dolore cronico hanno una perdita, ovvero distruzione, di cellule nervose (neuroni) proprio nelle zone del cervello deputate al controllo del dolore.
Questo fatto si verifica in situazioni difficili come negli stati di ansia e di depressione maggiore, nello stress post traumatico, nel dolore cronico generico e nelle forme severe di IBS.
Il dolore cronico non è solo un fenomeno biomedico, come nel caso di una macchina con un suo ingranaggio rotto. Il dolore cronico è influenzato da molteplici fattori nell’area biologica, psicologica, ambientale e strutturale della mente, del cervello e del corpo.
Sebbene la conoscenza della fisiopatologia di questa situazione abbia molte facce, queste acquisizioni consentono di aprire le porte alla cura dell’IBS.
Se il cervello può rendere il dolore peggiore, di conseguenza le cure che agiscono sul cervello possono migliorarlo. Per questo motivo le cure che funzionano per il cervello e per la mente funzionano anche per il dolore dell’IBS.
La cura del dolore nell’IBS
Tutti i protocolli di cura per l’IBS debbono essere preceduti dall’informazione educazionale volta a far capire la natura del disturbo, includendo la spiegazione del perché e del come nascono questi sintomi, per cui è necessario che si crei innanzitutto un buon rapporto fra medico e paziente.
L’IBS è un disturbo dei rapporti e delle relazioni cervello-intestino.
Per i soggetti che soffrono di una forma lieve di IBS, la cura è diretta a livello dell’intestino; quando si manifesta il dolore più forte e cronico la cura deve essere diretta anche a livello del cervello.
L’azione principale delle più recenti terapie per l’IBS che sono state realizzate negli ultimi 10 anni è diretta a livello dell’intestino, non del cervello. L’effetto principale è quello di regolarizzare le alterazioni funzionali dell’intestino (stitichezza e diarrea) e in modo molto limitato di diminuire il dolore addominale.
Il dolore cronico può essere risolto?
Il dolore cronico può essere fatto diminuire e annullato se si utilizzano i farmaci appropriati.
Questo spesso comprende l’uso di farmaci che agiscono a livello del sistema nervoso centrale, detti anche neuromodulatori, associati se necessario al sostegno psicologico e all’impegno individuale dell’interessato.
E’ stato dimostrato che le modificazioni strutturali che colpiscono le cellule nervose possono essere fatte regredire. Nonostante sia stato stabilito che il dolore cronico importante può ridurre il numero delle cellule cerebrali, grazie alla risonanza magnetica cerebrale funzionale, si è osservato che certi farmaci possono determinare una ricrescita delle cellule nervose, cioè innescare la neurogenesi.
Come si cura il dolore cronico nell’IBS?
Quando si è instaurato, il dolore cronico necessita di molto tempo per essere eliminato. Poiché il dolore è una esperienza emozionale, affrontare gradualmente le emozioni può portare alla riduzione degli effetti dannosi del dolore anche quando esso è ancora presente.
Mantenere un ruolo attivo nella vita, fare attività fisica, ed impostare uno stile di vita emotivamente e socialmente sano sono scelte importanti per promuovere un senso di benessere che combatte le aspettative negative.
L’approccio psicologico
Esso sfrutta la capacità della mente dell’interessato di influenzare le sensazioni dolorose, inviando segnali, pensieri o impulsi nervosi, che chiudono il cancello del dolore (situato nel midollo spinale).
Vi sono molte tecniche che vanno dall’ipnosi alle terapie di rilassamento, alla meditazione e alla terapia cognitivo-comportamentale; queste aiutano ad alleviare i sintomi e a restaurare una sensazione di controllare il disturbo.
Farmaci
I farmaci anticolinergici (scopolamina-N-butilbromuro, otilonio bromuro, cimetropio bromuro, pinaverio bromuro, rociverina, mebeverina, trimebutina ecc) assunti almeno mezz’ora prima dei pasti, possono ottenere una riduzione del dolore per brevi periodi.
I nuovi farmaci per l’IBS con diarrea (alosetron, eluxadolina) e l’IBS con stipsi (tegaserod, linaclotide, plenacatide), che agiscono a livello dell’intestino curano più sintomi, dolore incluso.
Tuttavia non sempre riescono a controllare adeguatamente il dolore, nel qual caso debbono essere provati i farmaci agenti sul sistema nervoso centrale.
I farmaci diretti o attivi sul sistema nervoso centrale sono sostanze che riescono a bloccare i segnali provenienti dal cervello.
Esse modificano l’attività dei nervi in modo da ripristinarne la corretta funzione o alleviano i sintomi che trovano nell’attività del cervello la loro base e contribuiscono alla guarigione attraverso la neurogenesi.
Gli antidepressivi sono una classe di farmaci che agiscono sul sistema nervoso centrale. Normalmente prescritti in dosi inferiori a quelle consigliate per curare la depressione, essi diminuiscono l’ ipersensibilità intestinale e centrale, aiutano il cervello a controllare meglio il dolore, a agiscono anche positivamente sulla motilità e sulla secrezione intestinali.
Altre sostanze farmacologiche sembrano avere effetti similari.
Al momento la denominazione di tutte questi farmaci utilizzati per l’IBS sta cambiando; si sta abbandonando il termine di antidepressivi per quello di “neuromodulatori”, proprio per aderire al loro vero effetto nell’influenzare o modulare i rapporti cervello-intestino, piuttosto che enfatizzare la loro indicazione originaria che era quella di curare le malattie psichiatriche.
Quanto tempo impiegano i farmaci ad azione centrale a riequilibrare il dolore?
Questi farmaci agiscono a due livelli. Al primo essi aumentano la capacità del cervello a regolare in basso i segnali nervosi attraverso il meccanismo di controllo detto cancello, chiudendo il cancello che riduce il dolore. Nel giro di 4-6 settimane il dolore si riduce di circa il 30-50%.
Al secondo livello che è quello della neurogenesi, sono necessari 6-12 mesi o più per consolidarne l’effetto.
Pertanto la cura deve essere così lunga per prevenire la recidiva del dolore e la ricaduta dell’IBS.
I due effetti consistono nell’effetto fisiologico del controllo del dolore attraverso il meccanismo a cancello e l’effetto neuroplastico attraverso la ricrescita dei nervi del cervello danneggiati dal dolore cronico.
Sono utili i farmaci a base di oppio (narcotici o morfinici) per curare il dolore cronico nell’IBS?
Non c’è alcuna evidenza scientifica che gli oppioidi portino alcun beneficio a lungo termine. Essi alleviano momentaneamente il dolore, ma rallentano le funzioni intestinali causando stitichezza, gastroparesi, nausea e vomito, soprattutto nei soggetti affetti da IBS.
Inoltre il 5-6% dei pazienti che ne fa uso sviluppa una condizione chiamata “narcotic bowel syndrome” (sindrome intestinale da narcotici) chiamata anche “opioid induced hyperalgesia” (iperalgesia indotta da oppioidi).
Gli oppioidi all’inizio leniscono il dolore, ma dopo poco tempo il dolore aumenta nuovamente per cui sono necessarie dosi sempre maggiori del farmaco. Essi attivano il meccanismo del midollo spinale che amplifica ed aumenta i segnali al cervello rendendolo più sensibile al dolore.
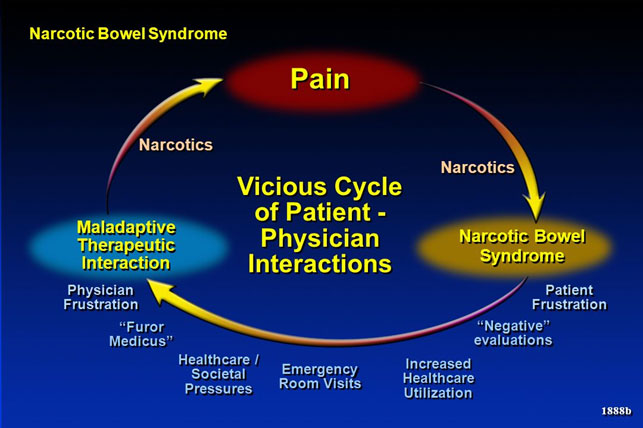
Pertanto i farmaci a base di oppio (narcotici o morfinici) non sono da prescrivere per la cura del dolore cronico nell’IBS.
In sintesi
Il dolore è il sintomo dominante nell’IBS, indipendentemente dal tipo di IBS con diarrea (IBS-D), con stitichezza (IBS-C) o misto (IBS-M).
Come tutti i disturbi funzionali gastrointestinali, l’IBS è una alterazione delle interazioni cervello-intestino.
I sintomi nell’IBS in genere sono causati dalla presenza di fattori biologici che agiscono all’interno del corpo e che non sono facilmente osservabili.
La ricerca, negli ultimi 20 anni ha fatto enormi progressi nel comprendere questi fenomeni di interrelazione fra cervello ed intestino e ha scoperto il ruolo fondamentale dei microbi intestinali (microbiota), dell’alterazione della sensibilità viscerale, e con la risonanza magnetica ha registrato aspetti peculiari del cervello in queste situazioni patologiche.
Pertanto si può affermare che il dolore nell’IBS è strettamente collegato ad una alterata risposta da parte del cervello a stimoli che originano dall’intestino, risposta che aumenta l’intensità delle sensazioni.
Queste conoscenze sulle connessioni cervello-intestino è fondamentale non solo per capire la causa del dolore cronico, ma soprattutto anche per la cura.
Al momento non vi sono cure che riescano ad eliminare completamente il dolore cronico dell’IBS.
Tuttavia ci sono alcuni approcci di cura che possono ridurre l’intensità del dolore e riportarlo sotto controllo.
Questi sono approcci auto-gestiti, psicologici, e farmacologici.
Gli oppioidi debbono essere evitati, perché dopo un breve sollievo peggiorano la situazione.
Un buon rapporto fra il paziente ed il medico gastroenterologo esperto nei disturbi funzionali gastrointestinali è la pietra fondamentale per ottenere i migliori risultati.
A cura del Prof. Giancarlo Caletti, Direttore della 2a Unità Operativa Complessa di Gastroenterologia dell’Università di Bologna presso l’ospedale di Imola. Socio dell’International Foundation for Functional Gastrointestinal Disorders (IFFGD), Milwaukee, USA.
Per una visita specialistica ambulatoriale visita la pagina: Progetto I disturbi funzionali gastrointestinali